Из числа инфекций, передающихся преимущественно половым путем, ведущее место занимает мочеполовой трихомониаз. По данным Ивановой М.А., Виноградовой С.А. с соавторами за период с 1997 по 2008 гг. наибольшую долю в структуре заболеваемости ИППП занимал трихомониаз. Пик заболеваемости трихомониазом был отмечен в1995 г. (344,3 на 100 тыс. населения). С2000 г. вновь началось снижение показателей с 319,7 (в2000 г.) до 167,4 на 100 000 населения в2008 г.
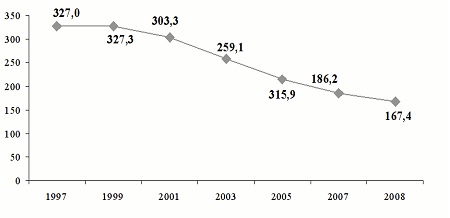
Рис. 3. Динамика заболеваемости урогенитальным трихомониазом в Российской Федерации за 1997-2008 гг. (на 100 000 соотв. населения)
Превышение среднероссийского показателя сегодня отмечается в Сибирском (293,7 на 100 000 населения) и Уральском (181,4 на 100 000 населения) федеральных округах.
Распространенность трихомониаза велика и до конца не учтена. Еще в1962 г. И.И. Ировец сообщал, что трихомониазом поражено до 10% населения Земли.
По суммарным данным ВОЗ, в мире ежегодно заболевают 180-200 млн человек. Среди проституток, а также женщин с белями процент больных МТ достигает 70-80%; при скрининговом обследовании различных контингентов выявлялось до 5—30% женщин, больных трихомониазом, и до 6-15% мужчин — носителей трихомонад.
Значимость трихомонадной инфекции обусловлена не только ее широкой распространенностью, но и способностью вызывать ряд тяжелых осложнений.
- бесплодие;
- воспалительные заболевания органов малого таза у женщин;
- простатиты, эпидидимиты, стриктуры уретры у мужчин;
- преждевременный разрыв околоплодных оболочек;
- рождение детей с пониженной массой тела;
- риск возникновения рака шейки матки и передачи ВИЧ- инфекции.
- сексуальные расстройства.
Необходимо также учитывать тот факт, что трихомонады могут фагоцитировать и резервировать различные патогенные и условно-патогенные микроорганизмы, способствуя распространению других ИППП).
Клиническая картина мочеполового трихомониаза, по мнению ряда авторов, претерпевает патоморфоз, характеризуясь, обилием стертых и малосимптомных форм.
В ходе практической работы и при обзоре литературных данных нами отмечены возможные основные причины неудачного лечения трихомониаза и увеличение количества рецидивов заболевания:
- возникновение резистентных к антипротозойным препаратам штаммов T. vaginalis, несомненно связанно с чрезмерно широким, нередко необоснованным применением препарата в общей медицинской практике;
- снижение активности метронидазола за счет захвата активных нитрорадикалов микроорганизмами, входящими в состав микробиоциноза урогенитального тракта;
-
- низкая концентрации протистоцидных средств, попадающих в очаги хронического воспаления, в связи с нарушением васкуляризации и развитием рубцовых изменений;
- патология желудочно-кишечного тракта,
- низкая эффекторная функция иммунной системы;
- недостаточно высокая комплаентность пациентов.
- у пациентов с хроническим урогенитальным трихомониазом развивается дисбиоз уретры, проявляющийся изменением видового и количественного состава условно-патогенной микрофлоры. После успешной эрадикации трихомонад воспалительный процесс может сохраняться, поддерживаясь сопутствующей микрофлорой и создавая у врача ложное представление о неэффективности лечения.
- нельзя исключать возможность реинфекции, если оба партнера начали лечение неодновременно или появился новый половой партнер;
- К сожалению, проблема фальсификации лекарственных средств, а также появлением большого количества дженериков.
- вероятность ложноположительных результатов лабораторных тестов, использованных для постановки диагноза заболевания (некорректная трактовка результатов ИФА).
Вот уже 50 лет метронидазол используется в лечении трихомониаза и анаэробных инфекций. По литературным данным, неэффективность лечения трихомониаза метронидазолом составляет до 44%.
Некоторые авторы приводят более впечатляющие результаты; так, по данным дерматовенерологической клиники Новосибирского мединститута, в 1995-1996 гг. рецидивы после полноценного лечения нитроимидазолами достигали 47%.
Уже опубликованы сообщения о более чем 100 резистентных к метронидазолу штаммах из США, порядка 20 устойчивых штаммов описаны европейскими учеными, в том числе российскими.
Описывается также перекрестная устойчивость к тинидазолу и орнидазолу, что свидетельствует о формировании устойчивости ко всей группе 5-нитроимидазолов. В то же время за неимением альтернативных схем лечения предпринимаются попытки лечить трихомониаз, вызванный устойчивыми к метронидазолу штаммами, увеличивая дозировки применяемых схем метронидазола, однако такие попытки редко оказываются успешными.
Известно, что устойчивость – это результат мутации и формирования новых резистентных штаммов. Все чаще появляются публикации, связывающие устойчивость T. vaginalis с ее инфицированием РНК-вирусами. Инфицированные изоляты близки друг к другу при оценке молекулярного строения. Эти изоляты чаще всех остальных оказываются резистентными к группе препаратов 5-нитроимидазолов.
Наиболее сложным вопросом терапии современного трихомониаза является выбор эффективного этиотропного средства. Несмотря на многочисленные публикации результатов изучения эффективности противотрихомонадной терапии, выбор конкретных препаратов на отечественном рынке остается весьма ограниченным.
Таким образом, несмотря на рекомендации, приведенные в отдельных публикациях, отсутствие доказательных данных об эффективности и безопасности препаратов, не принадлежащих к группе 5-НИ, в терапии трихомонадной инфекции, в т. ч. ее рефрактерных форм, не позволяет рекомендовать их использование у пациентов с данной патологией, за исключением случаев, когда другие терапевтические альтернативы исчерпаны.
Обобщение собственного опыта, отечественных и зарубежных дерматовенерологов показывает, что для более успешного лечения трихомониаза необходимо соблюдать следующие положения:
- лечить следует одновременно всех половых партнеров, даже при отсутствии клинических и лабораторных признаков заболевания;
- употребление алкоголя и половая жизнь в период лечения исключаются;
- схема лечения определяются с учетом сопутствующих соматических заболеваний, возраста и веса больного;
- тактика лечения зависит от формы течения заболевания (острый или хронический процесс), локализации воспалительного процесса и наличия смешанной инфекции, а также данных клинико-лабораторного обследования больных..
В Европейском руководстве по заболеваниям, передаваемым половым путем, отмечено, что при персистирующих и рецидивирующих симптомах, связанных с урогенитальным трихомониазом, часто у пациенток, у которых первый курс не дает эффекта, эффективным бывает второй курс стандартного лечения метронидазолом. Перед повторным курсом метронидазола необходимо провести эмпирическое лечение эритромицином или амоксициллином для снижения уровня b-гемолитических стрептококков, поскольку некоторые микроорганизмы, присутствующие во влагалище, могут снижать эффективность метронидазола, захватывая активную нитрогруппу. Это и есть так называемая относительная резистентность к терапии, когда излечение наступает после повторного назначения того же метронидазола после устранения, с помощью антибиотиков, кокковой флоры, являющейся истинной причиной неэффективности первого курса терапии.
Если повторно проведенное лечение вновь оказывается неэффективным, то согласно Европейскому руководству по заболеваниям, передаваемым половым путем, эффективного лечения не существует.
необходимости в местном лечении, так как достаточно общего лечения для ликвидации воспалительных явлений и эрадикации возбудителя
Что касается иммунокоррекции при трихомониазе, то следует отметить, что недостаточно изучен иммунопатогенез, роль клеточных, цитокиновых факторов иммунитета и интерферонового статуса.
А в тоже время назначаемые довольно часто иммунотропные и иммуномодулирующие препараты из разных фармокологических групп имеют как ни странно одинаковые показания в терапии хронических форм трихомониаза. Анализ практических и литературных данных позволил нам выделить следующие основные принципы применения иммуномодуляторов:
Перед назначением ИМ целесообразно выявить у больного клинические и лабораторные признаки нарушений иммунитета;
- Установить причину формирования иммунодефицита и степень его влияния на иммунную систему.
- Препараты не применяются самостоятельно, а лишь дополняют традиционную терапию.
- Перед назначением ИМ обязательна оценка характера иммунологических нарушений у больного.
- Принимать во внимание зависимость изменений иммунологических показателей от возраста, биологических ритмов больного и других причин.
- Учитывать иммунотропные эффекты традиционных лекарственных средств.
- Выраженность эффекта коррекции в остром периоде выше, чем в стадии ремиссии.
- Продолжительность устранения иммунологических нарушений составляет от 30 дней до 6-9 месяцев и зависит от свойств препарата, маркерного показателя и характера заболевания.
- При многократном введении ИМ спектр их действия сохраняется, а выраженность эффекта возрастает.
- Препараты полностью реализуют свои эффекты только при использовании в оптимальных дозах.
Таким образом, в решении задач излеченности и уменьшения количества рецидивов трихомониаза, мы видим в своевременном выявлении и профилактике вышеназванных причин неудачного лечения и в необходимости применения комплексной терапии, включая оптимальное этиотропное, патогенетическое, физиотерапевтическое, адекватное иммунотропное и местное лечение.
доктор м. н, профессор Теличко И.Н., к.м.н. Ходосевич Е.В.

